Wolff-Πάρκινσον-Λευκό Σύνδρομο Συμπτώματα, Αιτίες και Θεραπεία
Το Σύνδρομο Wolff-Parkinson-White ή το σύνδρομο προεκτίμησης είναι μια ανωμαλία στο καρδιαγγειακό σύστημα που οδηγεί στην εμφάνιση αρρυθμιών.
Εμφανίζεται συνήθως σε πολύ πρώιμες ηλικίες (κατά τη διάρκεια της εγκυμοσύνης, μωρά ή παιδιά), αλλά ευτυχώς έχει αποτελεσματικές θεραπείες όπως η κατάλυση.
Σε αυτό το άρθρο θα ανακεφαλαιώσουμε μια άλλη σειρά θεραπειών, καθώς και τον ορισμό της πάθησης, τα συμπτώματά της, τη διάγνωση ή τις αιτίες και την ανταπόκρισή της στο αν πρόκειται για κληρονομικό σύνδρομο ή όχι, μία από τις μεγαλύτερες ανησυχίες των ασθενών.
Χαρακτηριστικά του συνδρόμου Wolff-Parkinson-White
Το σύνδρομο Wolff-Parkinson-White οφείλει το όνομά του στους τρεις γιατρούς που το περιέγραψαν για πρώτη φορά το 1930. Η ετυμηγορία του ήταν μια ηλεκτροκαρδιογραφική αλλοίωση που εμφανίστηκε στους νέους και οδήγησε σε παροξυσμική ταχυκαρδία..
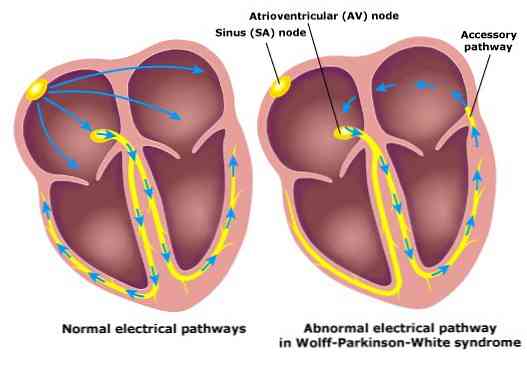
Το σύνδρομο Wolff-Parkinson-White χαρακτηρίζεται από μια ανωμαλία στο καρδιαγγειακό σύστημα. Συγκεκριμένα, έχει ένα βοηθητικό μονοπάτι σε μια ανώμαλη ηλεκτρική σύνδεση που επιτρέπει στην ηλεκτρική ώθηση από το κόλπο να περάσει στην κοιλία, η οποία δεν ακολουθεί τη συνήθη πορεία της.
Αυτό το βοηθητικό μονοπάτι ευνοεί την εμφάνιση αρρυθμιών, όπως παροξυσμική ταχυκαρδία. Αυτές οι ταχυκαρδίες οφείλονται στη δημιουργία μη φυσιολογικών ηλεκτρικών κυκλωμάτων μεταξύ του συστήματος στοματικής αγωγιμότητας και του βοηθητικού μονοπατιού, γνωστό και ως επανεισαγωγή.
Το σύνδρομο Wolff-Parkinson-White είναι ένα από τα προβλήματα του καρδιακού ρυθμού που μπορεί να βρεθεί σε μωρά και παιδιά.
Οι ασθενείς με αυτό το είδος συνδρόμου έχουν συνήθως μεγαλύτερο κίνδυνο να υποστούν αιφνίδιο θάνατο, οπότε είναι σκόπιμο να πραγματοποιούνται μετρήσεις μέσω ηλεκτροκαρδιογραφιών και ηχοκαρδιογραφιών.
Εάν υπάρχει αυξημένος κίνδυνος αιφνίδιου θανάτου ή όταν θέλετε να εξαλείψετε αρρυθμίες, μπορεί να γίνει μια ηλεκτροφυσιολογική μελέτη. Αυτό θα μας επιτρέψει να εντοπίσουμε αυτό το μονοπάτι αξεσουάρ και να το μελετήσουμε, προκειμένου να το εξαλείψουμε με ρεύματα ραδιοσυχνοτήτων (γνωστό και ως αφαίρεση)..
Η επιτυχία με αυτή την τεχνική είναι περισσότερο από αποδεδειγμένη, καθώς το 90% επιτυγχάνεται χωρίς επιπλοκές. Μπορούν επίσης να χρησιμοποιηθούν αντιρρυθμικά φάρμακα.
Συχνότητα
Η επίπτωση αυτών των παθολογιών είναι 1-3 ανά 1.000 άτομα, από τα οποία θεωρείται ότι περίπου το 65% των εφήβων και το 40% των ηλικιωμένων άνω των 30 ετών είναι ασυμπτωματικά, δηλαδή χωρίς να αντιμετωπίζουν οποιοδήποτε είδος σύμπτωμα (Ισπανική Καρδιολογική Εταιρεία, 2012).
Έχει επίσης παρατηρηθεί ότι υπάρχει συχνότητα 5,5 ανά 1000 που επηρεάζεται από σύνδρομο Wolff-Parkinson-White σε συγγενή πρώτου βαθμού.
Διάγνωση
Οι διαγνωστικές συνθήκες εξαρτώνται από την ηλικία. Στην παιδική ηλικία, ο πρώτος χρόνος της ζωής συνήθως διαγιγνώσκεται μετά από επεισόδια ταχυκαρδίας.
Οι περισσότερες χώρες, σύμφωνα με μια μελέτη Europace το 2013, στερούνται κατευθυντήριων γραμμών για τη διαχείριση αυτών των ασθενών. Ωστόσο, στην Ισπανία η Ισπανική Εταιρεία Καρδιολογίας επισύναψε στην ιστοσελίδα της έναν οδηγό εμπειρογνωμόνων για το 2012 για τη διαχείριση ασυμπτωματικών ασθενών με αυτή την παθολογία..
Μόλις αξιολογηθούν όλα τα συμπτώματα, εάν ο γιατρός πιστεύει στην πιθανότητα ότι ο ασθενής πάσχει από αυτό το σύμπτωμα, θα τον παραπέμψει σε έναν καρδιολόγο για να πραγματοποιήσει ηλεκτροκαρδιογράφημα (ΗΚΓ)..
Ένα ΗΚΓ είναι μια δοκιμή που καταγράφει τον καρδιακό ρυθμό και την ηλεκτρική δραστηριότητα. Αποτελείται από μικρά ηλεκτρόδια που εισάγονται στους βραχίονες, το στήθος και τα πόδια. Εάν το ΗΚΓ μας κατέγραψε ένα ασυνήθιστο πρότυπο, θα επιβεβαιωθεί η διάγνωση του συνδρόμου Wolff-Parkinson-White.
Συμπτώματα
Αν και είναι μια συγγενής διαταραχή, τα συμπτώματα μπορεί να μην εμφανίζονται μέχρι την εφηβική ηλικία ή την πρώιμη ενηλικίωση.
Όσον αφορά τα επεισόδια του καρδιακού ρυθμού, αυτά ποικίλλουν ανάλογα με τα χαρακτηριστικά των ανθρώπων. Ενώ μερικοί μόνο υποφέρουν από μερικά επεισόδια, άλλοι μπορεί να βιώσουν ακόμη και 1 ή 2 φορές την εβδομάδα ή περισσότερο.
Η υπερκοιλιακή ταχυκαρδία (SVT) είναι ένας ασυνήθιστα γρήγορος καρδιακός ρυθμός άνω των 100 παλμών ανά λεπτό.
Ένα άτομο που πάσχει από αυτό το σύνδρομο μπορεί να έχει τα ακόλουθα συμπτώματα:
-Καταπίεση ή πόνο στο στήθος
-Ζάλη
-Αίσθημα λιποθυμίας
-Λιποθυμία
-Δυσκολία στην αναπνοή (δύσπνοια)
-Αίσθημα παλμών
-Μειωμένη ανοχή στην άσκηση
-Άγχος
-Σε ορισμένες περιπτώσεις μπορεί να χάσετε συνείδηση (συγκοπή)
Ένα άλλο σύμπτωμα που μπορεί να αντιμετωπίσει ο ασθενής με το WPW είναι το κολπικό πτερυγισμό, όπου το αίθριο κτυπά με πολύ γρήγορο ρυθμό. ή κολπική μαρμαρυγή, όπου υπάρχει ταχεία ακανόνιστη συστολή του μυϊκού τοιχώματος.
Η κολπική μαρμαρυγή μπορεί να οριστεί με διάφορους τρόπους, ανάλογα με τον βαθμό στον οποίο σας επηρεάζει. Αυτά είναι:
-παροξυσμική κολπική μαρμαρυγή: συνήθως εξαφανίζονται σε 48 ώρες χωρίς να πραγματοποιείται οποιουδήποτε είδους θεραπεία.
-Συνεχιζόμενη κολπική μαρμαρυγή: η διάρκεια κάθε επεισοδίου είναι συνήθως 7 ημέρες ή λιγότερο αν είναι.
-Μακρόχρονη επίμονη κολπική μαρμαρυγή: Αυτό σημαίνει ότι είχατε μόνιμη κολπική μαρμαρυγή για περίπου ένα έτος ή περισσότερο.
-μόνιμη κολπική μαρμαρυγή: αυτός ο τύπος μαρμαρυγής θα υπήρχε όλη την ώρα.
Είναι πολύ σπάνιο ότι η κοιλιακή μαρμαρυγή εμφανίζεται στο σύνδρομο Wolff-Parkinson-White, καθώς θα οδηγούσε σε καρδιακή ανακοπή και αιφνίδιο θάνατο.
Η κοιλιακή μαρμαρυγή συμβαίνει όταν η ηλεκτρική δραστηριότητα της καρδιάς γίνει διαταραγμένη, με αποτέλεσμα την έλλειψη συντονισμού του καρδιακού παλμού και μια δυσλειτουργία των κοιλιών.
Μια κανονική καρδιά έχει ένα μονοπάτι αγωγιμότητας ή επίσης γνωστό ως (δέσμη του His), όπου οι ηλεκτρικές παρορμήσεις μεταδίδονται από τις μικρές κοιλότητες της καρδιάς (atria) στις μεγάλες (κοιλίες).
Αλλά σε περίπτωση ύπαρξης συνδρόμου Wolff-Parkinson-White, τα άτομα έχουν μια δεύτερη μη φυσιολογική διαδρομή αγωγής, η δέσμη Kent, η οποία είναι υπεύθυνη για την αποστολή πρόσθετων ηλεκτρικών παλμών από τους μύες του κόλπου στις κοιλίες.
Αιτίες
Γενικά, οι περιπτώσεις του συνδρόμου Wolff-Parkinson-White παράγονται με απλή πιθανότητα χωρίς a priori χωρίς εμφανή λόγο.
Ωστόσο, σε ορισμένες περιπτώσεις μπορεί να έχει γενετική προέλευση, επομένως κληρονομούνται αυτοσωματικά με κυρίαρχο τρόπο.
Αν και εμφανίζεται σε πολύ μικρό αριθμό, μία από τις πιο γνωστές αιτίες που προκαλεί σύνδρομο Wolff-Parkinson-White είναι μεταλλάξεις στο γονίδιο PRKAG2.
Αυτό το γονίδιο μπορεί να εμπλέκεται στην ανάπτυξη της καρδιάς πριν από τη γέννηση, μολονότι ο ρόλος είναι ακόμα άγνωστος, αμφισβητώντας εάν οι μεταλλάξεις του οδηγούν στην ανάπτυξη καρδιακών ανωμαλιών όπως το σύνδρομο Wolff..
Σύμφωνα με τα στοιχεία της έρευνας, προτείνεται ότι αυτές οι μεταλλάξεις μεταβάλλουν τη δραστηριότητα της ενεργοποιημένης από AMP πρωτεϊνικής κινάσης στην καρδιά, αλλά δεν είναι απολύτως σαφές εάν οι αλλαγές που συμβαίνουν οφείλονται σε υπερδραστήρια ενεργοποίηση ή μείωση δραστηριότητας.
Άλλες μελέτες υποδεικνύουν ότι αυτές οι αλλοιώσεις της δραστικότητας πρωτεϊνικής κινάσης σχετίζονται με την αλλαγή που μπορεί να συμβεί στα κανάλια ιόντων της καρδιάς.
Αυτά τα κανάλια ιόντων είναι απαραίτητα για το ρυθμό της καρδιάς, αφού είναι θετικά φορτισμένα άτομα μέσα και έξω από το κύτταρο.
Από την άλλη πλευρά, αρκετοί ερευνητές πιστεύουν ότι το οικογενειακό σύνδρομο WPW οφείλεται σε διαταραχή αποθήκευσης γλυκογόνου.
Θεραπεία
Η επιλογή της θεραπείας εξαρτάται τόσο από τα χαρακτηριστικά του ασθενούς όσο και από τη σοβαρότητα των συμπτωμάτων.
Οι διαδικασίες αυτές και ειδικές θεραπευτικές παρεμβάσεις μπορεί να ποικίλει ανάλογα με πολλούς παράγοντες, συμπεριλαμβανομένου του τύπου της αρρυθμίας, η συχνότητά τους, τη σοβαρότητα των συμπτωμάτων, καρδιακή ανακοπή και κίνδυνο γενικής υγείας ή / και άλλα στοιχεία.
Η τεχνική της αφαίρεσης είναι η μόνη που σήμερα σίγουρα θεραπεύει την ασθένεια, αποφεύγοντας έτσι την ανάγκη λήψης φαρμάκων για τη ζωή.
Εάν ο ασθενής έχει αρκετές αρρυθμίες και είναι επικίνδυνος, η κατάλυση του καθετήρα χρησιμοποιείται συνήθως ως η πρώτη επιλογή.
Αυτή η διαδικασία περιλαμβάνει την εισαγωγή ενός καθετήρα σε μια αρτηρία μέσω μιας μικρής τομής που γίνεται κοντά στη βουβωνική χώρα ώστε να φτάσει στην περιοχή της καρδιάς και να καταστρέψει το τμήμα που προκαλεί ταχυκαρδία. Έχουν επιτυχία άνω του 80%
Ορισμένα από τα φάρμακα που μπορούν να χρησιμοποιηθούν για τον έλεγχο επεισοδίων αρρυθμιών είναι: αδενοσίνη, προκαϊναμίδη, σοταλόλη, φλεναίντιδα, ιμπουτιλίδη και αμιωδαρόνη. Άλλα φάρμακα, όπως η βεραπαμίλη μπορεί να αυξήσει τον κίνδυνο της κοιλιακής μαρμαρυγής, της οποίας η χρήση θα πρέπει να αναφέρεται ειδικά.
Μια άλλη τεχνική σε περίπτωση που δεν είναι σε θέση να χρησιμοποιήσει τις προηγούμενες θεραπείες, θα ήταν η χειρουργική επέμβαση ανοικτής καρδιάς για να καυτηριάσει ή να παγώσει την βοηθητική διαδρομή. Αυτή η παρέμβαση μπορεί επίσης να προσφέρει μια μόνιμη θεραπεία για αυτό το σύνδρομο.
Υπάρχουν τρεις τεχνικές που μπορούν να βοηθήσουν στη διακοπή ενός επεισοδίου. Αυτά είναι:
-Οι εγκεφαλικοί ελιγμοί: είναι μια τεχνική που μπορεί να βοηθήσει στην τόνωση του νεύρου που επιβραδύνει τα ηλεκτρικά σήματα.
-Φάρμακα: Μια ένεση αδενοσίνης μπορεί να εμποδίσει τα ανώμαλα ηλεκτρικά σήματα.
-Καρδιοανάταξη: είναι ένας τύπος θεραπείας με ηλεκτροπληξία που κλονίζει την καρδιά με κανονικό ρυθμό. Αυτά μπορούν να γίνουν στο νοσοκομείο, όπως και τα προηγούμενα.
Οι τεχνικές που μπορούν να μας βοηθήσουν να αποτρέψουμε νέα επεισόδια είναι οι εξής:
-αλλαγές στον τρόπο ζωής: τρώγοντας μια υγιεινή διατροφή και αποφεύγοντας αυτό που μας προκαλεί τα επεισόδια.
-φάρμακα: τα φάρμακα όπως η αμιωδαρόνη βοηθούν στην πρόληψη των επεισοδίων μειώνοντας τις ηλεκτρικές παρορμήσεις στην καρδιά.
-καταστολή καθετήρα
Πρόβλεψη
Στις περισσότερες περιπτώσεις, η χειρουργική αφαίμαξη θεραπεύει αυτή τη διαταραχή με αποτελεσματικότητα της διαδικασίας που κυμαίνεται μεταξύ 85 και 95%.


